Die Bestandteile des Auges und ihre Funktion:
Auf dieser Seite sollen die Bestandteile des Auges und seiner unmittelbaren Umgebung, sowie die jeweilige Funktion aufgeführt werden. Die blau eingefärbten Links verbinden mit Seiten dieser Homepage, auf denen mögliche zugehörige Funktionsstörungen oder Erkrankungen näher erläutert werden.
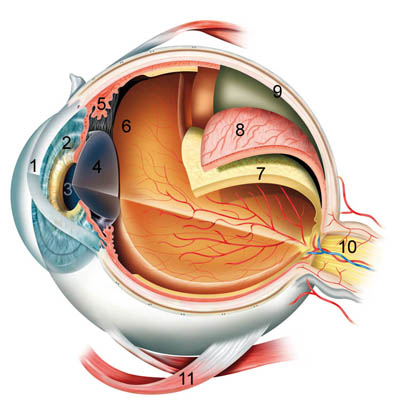
Zur besseren Vorstellbarkeit kann man ggf. auf die bildliche Ansicht des Auges von vorne und aussen oder den schematischen Aufbau des Auges klicken. Siehe auch verkleinerten Grafiken oben und unten.
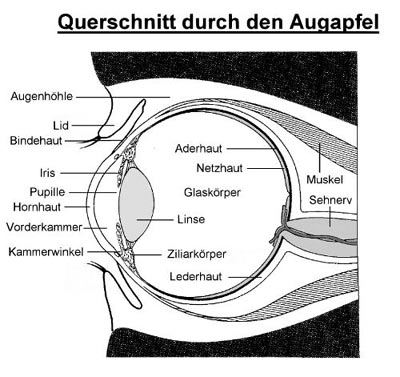
Größeres Bild siehe unter Aufbau des Auges
Augenhöhle (=Orbita): Sie enthält das Auge selbst und weiterhin den Sehnerv und die Muskeln, die das Auge bewegen. Zusätzlich Fett als Polstermaterial und viele kleine Blutgefäße und Nerven zur Versorgung der oben genannten Bestandteile. Die Wände sind aus Knochen. Das Volumen der Augenhöhle beträgt ca. 30ml. Bei Verletzungen und plötzlichem starken Druck von vorne (z.B. Tennisballaufprall -> vergleiche Unfälle am Auge) können die knöchernen Wände brechen, das Auge verlagert sich und Doppelbilder werden gesehen. Meistens ist der Bruch unten und man spricht dann von einer "Orbitabodenfraktur". Krankhafte Veränderungen in der Augenhöhle sind entzündlich, z.B. fortgeleitet durch Nasennebenhöhlenentzündungen oder vereiterte Zähne, tumorbedingt oder aber im Rahmen von Allgemeinerkrankungen wie der Endokrinen Orbitopathie beim Morbus Basedow. Die Untersuchung der Augenhöhle erfolgt mittels Ultraschall oder Computer- bzw. Kernspin-Tomographie. Die Augenhöhle ist übrigens sicher nach vorne abgeschlossen durch eine Membran (Septum) und die Bindehaut. Es können also im unverletzten Zustand keine Fremdkörper wie Kontaktlinsen oder Wimpern hinter das Auge und in die Augenhöhle wandern, wie von Ängstlichen immer mal vermutet.
Muskeln: 6 Stück davon setzen aussen am Auge an, ziehen nach hinten in die Augenhöhle und bewegen das Auge bis zu 250.000 mal am Tag, damit es in die gewünschte Richtung sieht. Sie werden von 3 verschiedenen Hirnnerven angesteuert. Sind die Muskeln oder ihre Steuerung (Nerven, Gehirn) nicht in Ordnung kommt es zum Schielen. Da keiner der Muskeln nur in eine Richtung zieht, kommt es je nach Blickrichtung dann zu unterschiedlich ausgeprägtem Schielen. Zwei weitere kleine Muskeln heben das Oberlid und ein Ringmuskel (Orbicularis) um das Auge schließt die Augen. Funktioniert der Oberlidheber nicht richtig, kommt es zur Ptosis. Funktioniert der Ringmuskel nicht richtig, wie dies bei einer Gesichtslähmung (Facialisparese) vorkommt, lässt sich das Auge nicht richtig schließen (Lagophthalmus). Ist er übernervös kommt es bei leichten Formen zum Lidzucken und bei starken Formen zum Lidkrampf (Blepharospasmus), bei dem man die Augen nicht mehr öffnen kann. Eine Abzweigung des Ringmuskels (Riolanmuskel) quetscht die Meibomdrüsen in den Lidern aus, damit der Tränenfilm ausreichende Fette enthält und gut "schmiert". Weitere Muskeln sind im Auge. Zum Einen in der Iris (s.u.), denn der Größenunterschied der Pupille wird durch 2 Muskeln gesteuert. Einer davon macht die Pupille weiter und einer verengt sie. Zum Anderen im sogenannten Ziliarkörper (s.u.). Der dort befindliche ringförmige Muskel (Ziliarmuskel) verformt durch Anspannung die Linse (Akkomodation) und ermöglicht so das Nahsehen.
Augenbrauen: Am oberen Rand der Augenhöhle sitzen mehr oder minder buschige Haare in der Haut, die schräg nach aussen wachsen und so das Auge vor dem Stirnschweiß schützen und ihn nach der Seite ableiten.
Lider: Schützen und pflegen das Auge. In den Lidern sitzt ein komplexes Reinigungs-, Reparatur-, Schutz-, und Abwehrsystem der Augen. Sie können durch Liderkrankungen, Verletzungen und altersbedingte Erschlaffung (Umklappen) oder ”Hängelider” in ihrer Funktion beeinträchtigt werden. Sie sind ca. 2mm dick im Bereich der Lidkante und haben einen mehrschichtigen Aufbau, um ihrer besonderen Aufgabe gerecht zu werden. Aussen werden sie von einer besonders dünnen Haut bedeckt. Sie ist mit weniger als 1mm Dicke, die dünnste Haut des Körpers und teilweise transparent (vergleiche Augenringe). Um das Lid in seiner Beweglichkeit nicht zu behindern, ist sie auch verschieblich und nicht fest mit den Unterschichten verbunden, wie die Haut im restlichen Gesicht. Es gibt keine polsternde Fettschicht darunter, wie sonst im Hautbereich, da das Lid sonst zu steif werden würde. Eine Ausnahme sind asiatische Lider (insbesondere von Inuit), die hier eine zusätzliche polsternde Fettschicht haben und dazu noch keine oder eine nur gering ausgeprägte, das Lid unterteilende Lidfalte (s.a. künstliche Lidfalte bei asiatischen Lidern, die zur Nase hin den bei uns sichtbaren Teil des Auges dort verdeckt (medialer Epikanthus). Die fetfreie Schicht unter der europäischen Lidhaut ist sehr locker und lässt daher leicht Wassereinlagerungen (Ödeme) und damit Schwellungen zu. Darunter kommt die Muskelschicht, die ringförmig um das Auge verläuft und dem Zukneifen dient. Unter ihr ist eine faserige Platte (Tarsus), die der Versteifung der Lider dient. So können sie sich nicht einfach aufrollen. Man kann diese Steifigkeit des Lides bei der Entfernung von Fremdkörpern aber auch ausnützen. So kann man es nämlich leicht umklapppen (Ektropionieren). Auf der Innenseite der Lider ist die Bindehaut (s.u.). Weiterhin enthalten die Lider fettbildende Drüsen, die die Lidkante schmieren und den Tränenfilm ergänzen. Hier können sich Gersten- und Hagelkörner bilden. Schließlich gibt es noch an der Lidkante die Wimpern, die das Abblenden des Auges unterstützen und einen reflexartigen Lidschluß (innerhalb von 0,25 Sekunden) bewirken, wenn sie etwas berührt, ein bisschen wie die Schnurrbarthaare der Katze, die ja auch nahe Gegenstände melden. Gleichzeitig wirken sie wie ein Filter für Staub und andere Partikel, insofern unterstützen sie den Schutz des Auges. Im Gegensatz zu den Kopfhaaren, die drei bis 5 Jahre wachsen und dann ausfallen, brauchen die Wimpern nur zwei bis drei Monate bis sie ausgewachsene Wimpern sind und ihre Lebensdauer beträgt ca. 5 Monate. Die Gesamtlänge aller Wimpern, die von einem Menschen inerhalb seines Lebens abgeworfen werden, liegt bei etwa 30 Metern. Sie sitzen in zwei bis vier Reihen am Ober- und Unterlid und erreichen oben bis zu 12mm und unten maximal 8mm Länge. Versuche sie zu verlängern und zu vermehren reichen von rein kosmetischen (Mascara) bis zu medikamentösen Maßnahmen (siehe Kosmetische Therapie). Lider blinzeln, d.h. verschließen das Auge mit dem sogenannen Lidschlag ca. 15x pro Minute bzw. ca. 20.000 mal am Tag und verteilen dadurch den Tränenfilm (s.u.) und wischen ggf. Fremdkörper weg. Bei Konzentration, wie z.B. beim Lesen oder der Bildschirmarbeit fällt die Lidschlaghäufigkeit auf 5-8x pro Minute ab und fördert dadurch ein Trockenes Auge. Im Moment des Lidschlages kann man genau genommen nichts sehen und es müsste dunkel werden. Dies wird einem aber nicht bewußt, weil dies im Gehirn ausgeblendet wird. Es wird dort einfach ein “Standbild” geschaltet (Chronostasis). Ein typisches Beispiel wie das Sehzentrum die Wirklichkeit nach eigenem Ermessen “begradigt” (s. a. ähnliches unter optische Täuschungen und Gesichtsfelduntersuchung). Es bedeutet aber auch, dass man 15 Minuten am Tag nichts sieht obwohl man nicht schläft. Übrigens laut einer Studie aus 2025 blinzeln die Lider im Takt der Musik wenn man sich auf die Musik konzentriert. Ist der Lidschlussreflex bei Fremdkörpern mit zu hoher Geschwindigkeit oder Licht mit zu hoher Intensität (s. Laser) nicht schnell genug, kommt es zu Verletzungen oder Schäden.
Tränen: Werden von verschiedenen Drüsen - den sogenannten Tränendrüsen - im Lidbereich gebildet. Die größte Menge kommt von der großen Tränendrüse seitlich unter dem Oberlid (vergl. das Bild unter Tränenwegserkrankungen). Hier wird nur eine wässrige Flüssigkeit gebildet. Die Öffnung liegt seitlich in der inneren Schleimhautlidfalte unter dem Oberlid. Fettige Bestandteile kommen von den Drüsen an der Lidkante (Meibomdrüsen, Zeis-Drüsen) und schleimige Bestandteile der Tränen stammen aus den Drüsen der Bindehaut. Die Tränen transportieren weiterhin Nähr- und Abwehrstoffe (aus den Molldrüsen der lidkante), insbesondere für die Hornhaut. Sie spülen Fremdkörper von der Augenoberfläche und fließen über die Tränenkanäle in die Nase ab. Sie bilden eine Schutzschicht über die Hornhaut, den Tränenfilm. Er dient zusätzlich als optische Optmierung wie die Beschichtung auf einer Kameralinse. Ist der Tränenfilm nicht intakt bzw. die Zusammensetzung der Tränen gestört oder ihre Menge zu gering, kommt es zu Oberflächenschäden des Auges mit Fremdkörpergefühl und Brennen (z.B. beim sogenannten “trockenen Auge”) oder gar Geschwüren (siehe Hornhauterkrankungen) und Infektionen bis zur Erblindung. Auch eine Sehverschlechterung wird bewirkt. Noch Charles Darwin glaubte, Weinen wirke stresslindernd und die Tränen dienten als Kühlmittel für die durch Emotionen überhitzten Augen. Beides stellte sich später als falsch heraus.
Tränenwege: (Schema siehe Tränenwegserkrankungen) Sie dienen der Ableitung der Tränen und ziehen vom inneren Lidwinkel (dort sitzen die Tränenpünktchen, als Eingang) in die Nase. Daher läuft die Nase wenn wir weinen. Augentropfen fließen so in die Nase bzw. wenn wir den Kopf nach hinten halten bis in den Hals. Deswegen kann man manche Augentropfen auch schmecken. Weiterhin bedeutet dies, daß Augentropfen nicht nur am Auge wirken, sondern in gewissem Rahmen - nach Aufnahme durch die Mundschleimhäute - auch im ganzen Körper. Dies erklärt ihre möglichen Nebenwirkungen. Bei Verstopfung der Tränenwege (angeboren oder Folge einer Entzündung), Verletzung oder Überbeanspruchung fliessen die Tränen über die Lidkante und dann über die Wange. Es kommt zu den sogenannten “tränenden Augen”.
Bindehaut (=Konjunktiva): Schleimhaut, die den weißen Teil des Auges (Lederhaut) und die Lidinnenseite überzieht. Man unterscheidet daher Lidbindehaut und Augapfelbindehaut. Beide sind am Lidansatz miteinander verbunden (Fornix). Daher gibt es unter den Augenlidern auch keine Eintrittspforte für Fremdkörper in die Augenhöhle. Die Bindehaut ermöglicht gutes Gleiten der Lider, bildet Teile des Tränenfilms und ist dadurch auch für die Immunabwehr zuständig. Dabei ist die Augenoberfläche 150 bis 200 mal dünner bakteriell besiedelt als die Haut oder Mundschleimhaut – vermutlich aufgrund antimikrobieller Bestandteile des Tränenfilms. Weiterhin unterscheidet sich die Bakterienzusammensetzung des Auges deutlich von jener der umliegenden Gesichtshaut. Bei Kontakt des Auges mit fremden Stoffen oder Bakterien kommt es zur allergischen, chemischen (Säuren etc.) oder infektionsbedingten Entzündung (Rötung, Tränen, Schleimabsonderung) der sogenannten Konjunktivitis. Die Bindehaut kann von zahlreichen Bindehauterkrankungen betroffen sein.
Hornhaut (= Kornea): Die “Windschutzscheibe des Auges”. Sie ist das klare Fenster zum Auge, läßt Licht herein und bündelt es in Richtung Linse. Zusammen mit der Linse und der Iris ist sie sozusagen das Kameraobjektiv der “Photokamera Auge”. Ihre Brechkraft (s. Refraktion) ist sogar noch stärker als die der Augenlinse, ca. 58 zu 24 Dioptrien. Sie ist auch in der Regel der Ansatzpunkt für operative Sehfehlerkorrekturen. Trübt die Hornhaut bei Schäden oder Erkrankungen ein, verschlechtert sich das Sehen. Sie kann jedoch ausgetauscht werden (Hornhautverpflanzung). Die Hornhaut hat mehrere Schichten. Besonders bedeutsam für die Klarheit ist die innerste Schicht (Endothel), da diese Schicht die Hornhaut entwässert und dadurch klar hält. Die Intaktheit der äußeren Schicht (Epithel) schützt vor Infektionen und sorgt in Zusammenarbeit mit einem ideal zusammengesetzten Tränenfilm (s.a. Trockenes Auge) für eine spiegelglatte und damit optisch ideale Oberfläche. Verletzungen dieser Oberfläche (z.B. die Hornhauterosion) sind sehr schmerzhaft, da die Hornhaut 7000 Schmerzrezeptoren pro mm² enthält. Keine andere Region des Körpers hat eine solche Dichte von Schmerzrezeptoren. Der Fachausdruck für die Hornhaut “Kornea” ist eingedeutscht vom lateinischen “Cornea” für hornartige Haut wegen ihrer Stabilität und Robustheit. Griechisch: “keratos”, daher heißt die Hornhautentzündung: “Keratitis” (siehe unter Hornhauterkrankungen), denn die Endung “-itis” steht im griechischen immer für eine Entzündung eines Organs.
Lederhaut (= Sklera): Feste (“harte Augenhaut” von griechisch: skleros = hart) weiße Schutzhülle des Auges, an der die Augenmuskeln ansetzen. Sie besteht aus massiven Kollagenfasern. Kollagen ist der elastische Teil im sogenannten Bindegewebe des Körpers. 40 Prozent unseres Körpers bestehen aus Kollagenen. Diese äußerste Schicht der Augenwand schimmert in der Kindheit bläulich, da sie noch sehr dünn ist, später wird sie weiß und im Alter ist sie verdickt und etwas gelblich. Bei schmerzhaften Entzündungen der Lederhaut spricht man von Skleritis. Folge einer Skleritis können örtliche Ausdünnungen (bläuliche Flecken) der Lederhaut sein. Beispiele für Ausdünnungen der Sklera sind auf der Seite Bindehauterkrankungen ganz unten zu sehen. Verfärbt sich die Lederhaut kurzfristiger deutlicher gelblich, liegt meist eine Erkrankung im Bereich der Leber und der Galle vor, die Gelbsucht (Ikterus). Man spricht dann von "Sklerenikterus".
Iris und Pupille: Die Pupille ist eine kreisrunde Öffnung (“das Sehloch”) in der Iris (wegen ihrer verschiedenen Farben nach “Iris, der Göttin des Regenbogens” auch “Regenbogenhaut” genannt), die Licht in das Innere des Auges läßt. Die Iris funktioniert somit als eine farbige Blende für das Auge, analog zur Blende in einer Photokamera. Der Regelbereich liegt bei Jugendlichen zwischen 2,8 und 7,8mm und nimmt im Alter ab. Die Pupille zieht sich bei Helligkeit zusammen (Pupille wird kleiner) und dämpft den Lichteinfall (großer Blendenwert bei einer Kamera) um bis zu 80%. Eine verlangsamte oder zu geringe Reaktion führt zu Lichtempfindlichkeit. Bei Dunkelheit wiederum wird die Pupille durch Aktivierung eines anderen Muskels in der Iris weiter, damit mehr Licht in das Auge kommen kann (kleiner Blendenwert bei einer Kamera). Sie dehnt sich dabei auf das vierfache ihres zusammengezogenen Durchmessers aus und lässt so 16mal so viel Licht in das Auge. Ein weiterer Grund für eine Pupillenverengung ist das Nahsehen, z.B. Lesen, denn eine engere Pupille bedeutet, wie bei einer Photokamera, eine größere Schärfentiefe und damit besseres Nahsehen. Der Pupillendurchmesser ist aber auch emotional durch das vegetative Nervensystem beeinflusst. Bei positiv anregenden Dingen und Personen, die man sieht aber auch bei Schmerzen, wird sie weiter und bei unangenehmen oder gar ekelerregenden Dingen bzw. bei Stress und Überforderung wird sie enger. Die sogenannte "Pupilläre Reflexdilatation" beschreibt die kurzzeitige Erweiterung der Pupille als Reaktion auf Schmerz- oder Stressreize. Diese Reaktion wird über das autonome Nervensystem vermittelt und lässt sich mithilfe von Pupillometern präzise erfassen bzw. messen. So kann man auch bei Patienten, die sich nicht äußern können Schmerzreize erkennen. Neuere Studien sagen, dass das Ausmaß einer Depression an der verminderten Erweiterung auf positive Vorfreude, z.B. auf einen Gewinn oder eine Belohnung, gemessen werden kann. Ob man auch sexuelle Erregung an einer Pupillenerweiterung erkennen kann, ist allerdings umstritten. Auch Drogen und Hirnschäden können die Größe der Pupille und ihre Lichtreaktion beeinflussen. Bei Aufputschmittelen wie Amphetaminen, Kokain oder LSD weiten sich die Pupillen bis zu sechs Millimeter, während bei Heroinkonsum ganz kleine Pupillen resultieren. Bewiesen ist auch, dass eine weite Pupille "interessanter" macht und eher zur Kontaktaufnahme motiviert. Dies wurde daher in der Vergangenheit mittels pupillenerweiternder Tropfen ("Belladonna") von Frauen bewusst eingesetzt. Leider setzen diese auch die Sehschärfe herab. Der Größenunterschied der Pupille wird durch 2 Muskeln gesteuert. Einer macht die Pupille weiter und einer verengt sie. Bei Verletzung und teilweisem Fehlen der Iris entsteht starke Lichtempfindlichkeit. Sogenannte Albinos (angeborenes Fehlen von Pigment) haben keine Pigmentzellen auf der Rückseite der Iris und dadurch fehlen die das Licht “aufsaugenden” (absorbierenden) dunklen Schichten in der Iris. Sie sind daher besonders lichtempfindlich und die rote Hinterwand der Augen schimmert ständig durch die fast durchsichtige Iris hindurch.
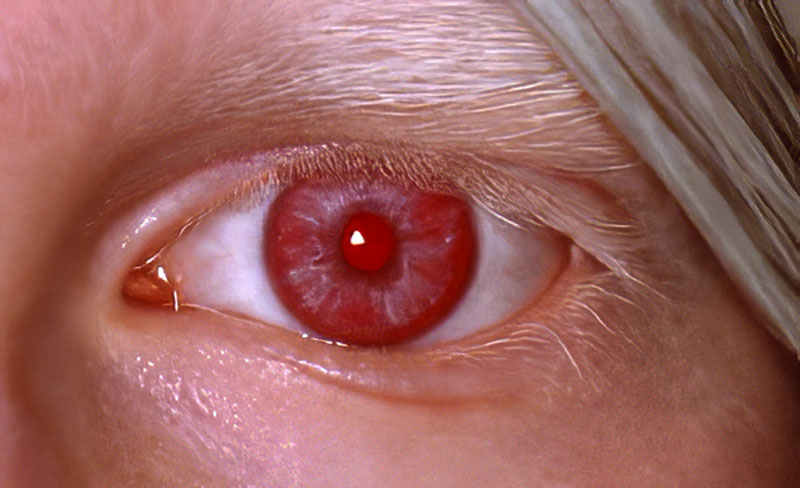
Iris eines Albinos
Beim normalen Auge ist die Pupille schwarz, da das Auge kein Licht wieder "herauslässt" bzw. in Richtung des Betrachters reflektiert. Eine Aussahme ist der "Rotreflex". Hierbei kommt das Licht genau aus der Richtung des Betrachters und die rötliche Netzhaut reflektiert es in seine Richtung, wenn das Auge den Betrachter genau anschaut (fixiert). Typisch ist das für bestimmte Blitzlichtaufnahmen. Die Pupille kann übrigens bei manchen Menschen einen ständigen Größenunterschied (Anisokorie) zwischen beiden Seiten von bis zu 1mm aufweisen ohne, daß dies einen krankhaften Befund bedeuten muß. Ein Unterschied von weniger als 0,6mm kommt sogar bei 10-20% der Menschen natürlicherweise vor. Bei Babys gibt es dies am Anfang noch häufiger, da ihre Irismuskeln noch nicht voll funktionsfähig sind. Eine 2009 veröffentlichte Studie zeigte, daß der Pupillendurchmesser mit den Alter abnimmt und zwar pro Lebensjahrzehnt um mehr als ein Drittel Millimeter. Eine - im Gegensatz zu vorher - auf verschiedene Helligkeiten nicht reagierende Pupille auf einer Seite oder ein plötzlich neu auftretender Größenunterschied, muß allerdings unbedingt abgeklärt werden, da sich dahinter schwerwiegende Krankheiten verbergen können aber nicht unbedingt müssen. Das Spektrum ist da weit. Ein lichtstarre Pupille kommt aber auch beim Glaukomanfall im Rahmen des Grünen Stars vor. Bei der Geburt hat die Iris noch nicht ihre endgültige Farbe, daher sind die Babyaugen noch grau-blau (Grundfarbe der Iris), gehen nach 2-3 Monaten in die endgültige Augenfarbe über, die sie gemeinhin bis zum 6. Monat erreichen. Im hohen Alter gehen die einfärbenden Pigmente verloren und eine braune Iris kann dadurch wieder "babyblau" werden. Näheres zur Pigmentierung und den Augenfarben auch auf der Seite über die Augenfarben. Es wird behauptet man könne Krankheiten an der Iriszeichnung erkennen (s. Irisdiagnostik). Im Rahmen der Personenerkennung wird sie aufgrund ihrer typischen individuellen Zeichnung eingesetzt (Iriserkennung). Sozusagen der Fingerabdruck des Auges. Interessanterweise haben selbst eineiige Zwillinge keine genaue gleiche Struktur der Iris. Dies liegt daran, daß sich die genauen Merkmale der Iris erst in den ersten Lebensmonaten, nach einem zufallsgesteuerten Programm entwickeln. Während der Embryonalzeit im Mutterleib ist die Pupille den größten Teil der Zeit noch durch die sogenannte Pupillarmembran verschlossen. Diese bildet sich manchmal nicht vollständig zurück und es verbleiben einzelne Fasern stehen (s. Bild unten). Diese sind jedoch so dünn, dass sie das Sehen erstaunlicherweise nicht beeinträchtigen. 3 Monate vor der Geburt öffnet sich die Pupille und das geringe in die Gebährmutter fallende Licht fällt auf die Netzhaut, das Kind kann erstmals sehen und blinzelt. Im Rahmen einer Aderhautentzündung (Uveitis) kann sich die Iris entzünden, die sogenannte Iritis.
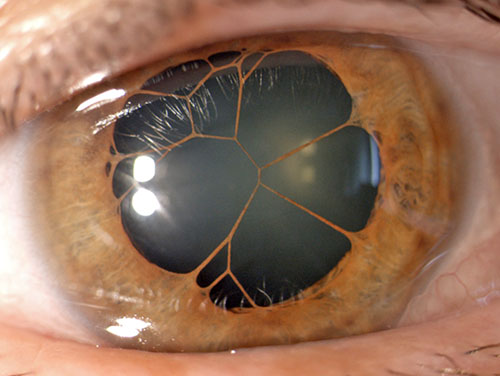
Pupillarmembran vor der Pupille
Vorderkammer: Der Hohlraum innerhalb des Auges zwischen Iris und Hornhaut. Enthält Flüssigkeit, die die Hornhaut ernährt, das sogenannte Kammerwasser. In den seitlichen Ecken befindet sich der Kammerwinkel durch den die innere Augenflüssigkeit abläuft. Hier besteht ein feines Maschenwerk, das sogenannte Trabekelmaschenwerk durch den die Flüssigkeit in den Schlemmschen Kanal und dann in die Venen abfliesst. Ist der Kammerwinkel verengt, steigt der Druck im Auge. Es kommt zu einer bestimmten Form des grünen Stars (Engwinkelglaukom). Ist der Kammerwinkel weit aber trotzdem der Abfluß durch Veränderungen der feinen Maschen des dort sitzenden Trabekelwerks vermindert, steigt auch der Druck und dann spricht man von einem Weitwinkelglaukom. Im Unterschied zur Vorderkammer spricht man bei dem Teil des Auges, der hinter der Iris liegt von Hinterkammer.
Augenlinse: Kleine natürliche zur Scharfstellung des Bildes der Umgebung aktiv verformbare “Lupe” hinter der Pupille. Beim normalen Auge ohne Sehfehler ist sie im entspannten Zustand für die Ferne scharf gestellt. Für die Nähe muß sie durch Muskelkraft verformt werden (Akkommodation = der “Autofokus” des Auges). Im Laufe des Lebend wird sie immer unflexibler und steifer, so dass der für das Scharfstellen zuständige Muskel (Ziliarmuskel, s.nächster Absatz) zunehmend Mühe hat und es schließlich nicht mehr gelingt in der Nähe scharf zu sehen. Die Altersweitsichtigkeit tritt ein. Trübt die Linse zusätzlich im Alter ein, sieht man auf alle Entfernungen verschwommen. Man spricht von einem Grauen Star (Cataract). Dieser kann operativ entfernt und das Sehen wieder verbessert werden. Die Augenlinse ist aufgehängt an den Linsenbändern (Zonulafasern), die zum Ziliarkörper (s.u.) ziehen. Sind diese durch einen Unfall (z.B. Augenprellung) beschädigt oder durch Krankheiten geschwächt, wackelt die ganze Linse (Lentodonesis) bei Augenbewegungen und das Sehen ist dann verschwommen.
Ziliar- oder Strahlenkörper: Sitzt in der Ecke hinter der Iris. Dort wird die innere Augenflüssigkeit, die durch den Kammerwinkel abfließt ständig neu gebildet. In ihm sitzt auch der ringförmige Muskel (Ziliarmuskel), der durch Anspannung die Linse verformt und so das Nahsehen ermöglicht. Diesen Vorgang nennt man Akkommodation. Klappt das mit zunehmendem Alter nicht mehr, spricht man von Altersweitsichtigkeit (ab dem 45.-50. Lebensjahr), eine Lesebrille wird notwendig.
Glaskörper (=Corpus vitreum): Der zur 98% aus Wasser bestehende durchsichtige “Gelee”, der den hinteren Teil des Auges (zwischen Augenlinse und Netzhaut) ausfüllt, nimmt etwa 2/3 des Augapfelvolumens ein. Er schützt und stützt die Netzhaut und stabilisiert die Form des Auges. Ein feines Netz von elastischen Fasern (Kollagenfibrillen) gibt ihm seine gelartige elastische Struktur, durch die er wie ein Stoßdämpfer wirkt, wenn plötzlich Druck auf den Augapfel ausgeübt wird. Im gesunden Zustand ist er komplett durchsichtig, um den ungehinderten Lichteinfall auf die Netzhaut zu ermöglichen. Veränderungen des Glaskörpers können zu Sehstörungen führen. Alterungsprozesse der Kollagenfibrillen, die die gleichmäßige Zusammensetzung des Glaskörpers verändern und zu Entmischungen mit verflüssigten Zonen und Verdichtungen führen, machen sich als “fliegende Mücken” bemerkbar. Schrumpft er im höheren Alter und löst sich von der Netzhaut - an der er ursprünglich haftet -ab (Glaskörperabhebung), kann es durch Zug an der Netzhaut im Bereich von Anheftungszonen zum Wahrnehmen von Blitzen kommen. In der Regel bleiben Reste auf der Oberfläche der Netzhaut zurück. Falls diese sich komprimieren, kann es zu Problemen mit der Makula kommen (z.B. die epiretinale Gliose). Verändert er sich strangförmig nach Verletzungen oder z.B. bei der Zuckererkrankung, kann er die Netzhaut einreissen. Es kommt zur Netzhautablösung. Dann muß er entfernt werden, die sogenannte Vitrektomie (Vitreus = der Glaskörper). Es gibt spezialisierte Augenchirurgen, die sich insbesondere mit Operationen im und am Glaskörper beschäftigen, der sogenannten Glaskörperchirurgie. 1863 ist dies zum ersten Mal beschrieben worden aber erst seit 1971 funktioniert dies akzeptabel. Heute ist dies ein für das Auge relativ schonender Routineeingriff. Neuerdings werden auch Medikamente direkt in den Glaskörper gespritzt (intravitreale Injektion) um bessere Wirkspiegel im Bereich der Netzhaut zu erreichen.
Netzhaut (=Retina): Die 0,1-0,56 mm dicke lichtempfindliche mehrschichtige Innenauskleidung des Auges, sozusagen der “Mikrochip bzw. Film in der Photokamera Auge”. In ihr sitzen aussen (nach hinten hin) zwei verschiedene Arten Sinneszellen (Photorezeptoren) zur Lichtwahrnehmung:
-
Die Stäbchen sind für das Schwarz/Weiß- und insbesondere das nächtliche Sehen (Dämmerungssehen bzw. skotopisches Sehen) zuständig und daher sehr lichtempfindlich. Schon im Mutterleib kann das Kind in den letzten Monaten damit schemenhaft sehen. Sie sind mehr am Rande der Netzhaut konzentriert und im hochleistungsfähigen Zentrum (Foveola) fehlen sie. Bei Funktionsproblemen der Stäbchen kann es zur Nachtblindheit kommen.
-
Die Zapfen dagegen sind für das Farbensehen und Tagessehen (photopisches Sehen) zuständig. Im Zentrum der Netzhaut sind ausschließlich Zapfen und sie sind dort am dichtesten (vergleiche auch Zahlen zum Auge) “gepackt” und daher besteht dort die höchste Auflösung/Sehschärfe. Wir können mit dem Netzhautzentrum auch die kleinsten Dinge unterscheiden. Die Zapfen sind aber 100.000 mal weniger lichtempfindlich als die Stäbchen, daher sehen wir mit dem leistungsfähigsten Zentrum nachts kaum etwas und insofern insgesamt unschärfer und bei sehr geringer Beleuchtung nur noch grau, d.h. nur noch mit den Stäbchen. Beim Säugling sind als allererstes die Stäbchen voll leistungsfähig und dadurch ist er sehr lichtempfindlich, kann aber im Dunkeln schon recht gut sehen und ist am Tag quasi blind. Die Zapfen entwickeln sich bis zum 6. Lebensjahr komplett und damit auch erst die volle Sehschärfe. In der Peripherie der Netzhaut sind kaum Zapfen vorhanden, dort sind wir quasi farbenblind. Versuch: Führt man einen farbigen Papierstreifen in 40cm Entfernung langsam von aussen zur Mitte unseres Gesichtsfeldes, sehen wir den Streifen schon längst (mit den Stäbchen) bevor wir seine Farbe (mit den Zapfen) identifizieren können.
-
Die Netzhaut enthält innen (nach vorne hin) auch eine eigene “Verschaltung” der Rezeptoren mittels speziellen Verarbeitungszellen (Ganglienzellen, Bipolarzellen) und Nervenfasern. Hierdurch werden bereits Entscheidungen z.B. über eine gesehene Farbe getroffen und die Informationen der ca. 130 Millionen Rezeptoren zusammengefaßt in 1 Million Nervenfasern, die dann in den Sehnerv und letztendlich ins Gehirn ziehen (vergl. Beschreibung und Schema unter Sehvorgang). Interessanterweise liegen diese Zellen vor den Rezeptoren, sind also theoretisch beim Sehen im Weg. Da sie aber durchsichtig sind, stört es nicht.
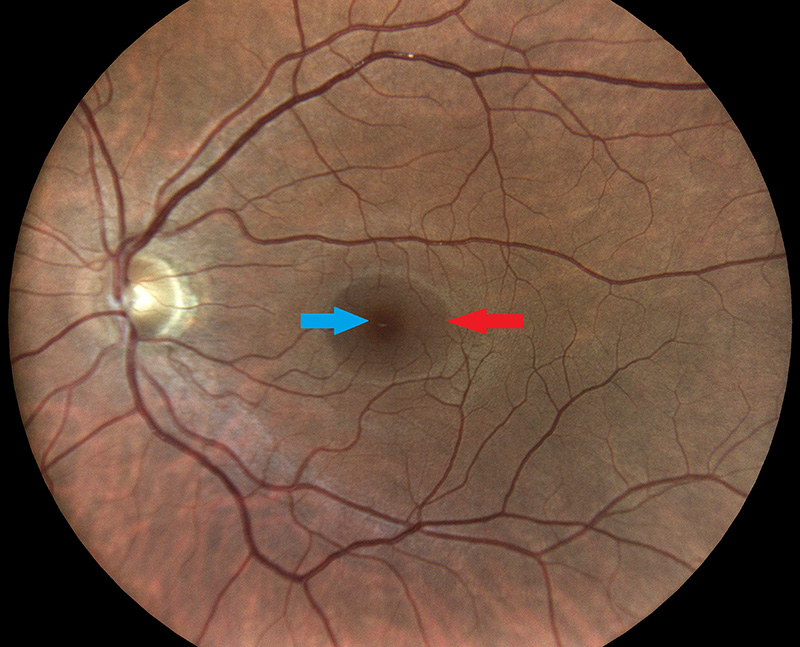
Netzhautzentrum mit Makula (roter Pfeil) und Fovea (blauer Pfeil)
-
Die Mitte der Netzhaut heißt Makula (siehe roter Pfeil im Bild oben) oder gelber Fleck (Macula lutea). Diese Bezeichnung entstand, als der Erstbeschreiber der Makula sie 1795 im Rahmen von anatomischen Untersuchungen der Luft aussetzte und sie sich zitronengelb verfärbte. Beim Hineinschauen in das Auge lebende Auge ist diese Farbe nicht erkennbar. Diese Verfärbung liegt an der Anhäufung von gelbem Pigment zum Schutz der Fotorezeptoren vor schädigender UV-Strahlung. Ihr Umfang ist etwas größer (5,5mm Durchmesser) als die Fovea (1,5mm). Letztere ist das Zentrum der Netzhaut im Allgemeinen und der Makula im Speziellen. Mit der Fovea (siehe blauer Pfeil im Bild oben) sieht man noch mal besser als mit dem Rest der Makula. Ihre Mitte wiederum, die Foveola (0,35mm) wird auch “Punkt des schärfsten Sehens” genannt, da wir hier unser bestes Sehen haben (100% bzw. 1,0 siehe Sehtest). Sie ist jedoch so klein, daß man mit der Foveola allenfalls 2 Buchstaben auf einmal erkennen kann. Für die Orientierung auf einem Blatt Papier ist daher der Rest der Makula und für die Orientierung im Raum (s. Gesichtsfeld), der Rest der ganzen Netzhaut sehr wichtig. Bei der Makulopathie vermindert sich die Funktionsfähigkeit bzw. sterben gar Teile der Netzhaut im Zentrum ab und das Lesevermögen kann dadurch verloren gehen. Die Netzhaut wird teilweise (“obere” bzw. innen gelegene Schichten) mit eigenen Blutgefäßen versorgt. Kommt es hier zu Verschlüssen, fällt sie plötzlich teilweise oder ganz aus. In diese Richtung kann man dann nichts mehr sehen. Geht für Minuten auf einem Auge das “Licht aus” (Amaurosis fugax), kann dies ein Vorbote eines drohenden Schlaganfalls sein. Die unteren bzw. äußeren Schichten der Netzhaut werden von hinten durch die Aderhaut (s.u.) und das Pigmentepithel (s.u.) ernährt. Die Netzhaut kann sich ablösen (Netzhautablösung). Wird sie nicht schnellstmöglich operativ wieder angelegt, erreicht sie nie wieder ihre alte Leistungsfähigkeit bzw. man kann erblinden, da die Ernährung der Rezeptoren nicht mehr gegeben ist.. Die Netzhaut kann mit einer Lupe bei der Netzhautuntersuchung, der sogenannten Ophthalmoskopie direkt betrachtet werden. Auf der Seite Netzhautbild findet sich auch ein Photo der Netzhaut mit Markierung der sichtbaren einzelnen Strukturen. Die verschiedenen Schichten der Netzhaut kann man beim Lebenden mittels OCT darstellen und unterscheiden. Die Bezeichnung “Retina” stammt vom lateinischen “rete”, das heißt “Netzwerk” oder “Netz”, deswegen im Deutschen “Netzhaut”. Der Namensgeber (Galenos von Pergamon, der berühmteste Anatom des kaiserlichen Rom) konnte nur die netzförmigen Blutgefäße der Netzhaut erkennen, da die Nervenschicht mit den Zapfen und Stäbchen durchsichtig ist. Diese Augenschicht ist ansonsten nämlich gar nicht netzförmig. Zahlreiche Netzhauterkrankungen können die Netzhaut schädigen und das Sehen beeinträchtigen. Interessant ist, daß das Auge wie eine einfache Lochkamera (der Physikunterricht lässt grüßen) funktioniert, bei der ebenfalls die Lichtreize durch die Linse gebündelt, seitenverkehrt und auf dem Kopf stehend abgebildet werden. Das Gehirn muss also das verkehrte Bild auf der Netzhaut wieder richtig herum drehen
Pigmentepithel: Dunkle Schicht zwischen Netzhaut und Aderhaut. Rechnet mit der eigentlichen Netzhaut zusammen, zur inneren Schicht der Augenwand. Dient vor allem der Ernährung der äußeren Netzhaut und hier insbesondere ihrer Lichtrezeptoren. “Vermittelt” sozusagen ernährungstechnisch zwischen Netz- und Aderhaut (s.u.). Altersveränderungen, Stoffwechselprobleme, Einriße und Gefäßwucherungen im Bereich dieser Schicht führen zur Makulopathie. Das Pigmentepithel setzt sich fort bis auf die Rückseite der Iris, um hier den Lichteinfall zu dämpfen. fehlt es dort, wird das Auge ständig geblendet, wie beim Albino (s.o.)
Aderhaut (=Choroidea): Die blutgefäßreiche mittlere Schicht der Augenwand, die der Versorgung dient. Sozusagen der “Nährboden” der Netzhaut. 95% des halben Liters Blut, der pro Minute durch das Auge gepumpt wird, betreffen die Aderhaut. Hier machen sich auch blutgefäßbeeinflussende Substanzen am ehesten bemerkbar. Nikotin z.B. führt nach einer Studie aus 2013 zu einem deutlich verminderten Blutfluß durch die Aderhaut und dies auch im Bereich des schärfsten Sehens.
Traubenhaut (=Uvea): Dies ist die Gesamtheit der mittleren Schichten des Auges. Zu Ihr gehört die Aderhaut, die Regenbogenhaut und der Ziliarkörper. Bei Entzündungen im restlichen Körper (Rheuma, vereiterter Zahn etc.) kann sie - und damit das ganze Auge - sich mit entzünden. Man spricht von Uveitis. Auch diese Schicht verdankt Ihren Namen ihrem Aussehen wenn man das Auge in Schichten zerlegt.
Sehnerv (=Nervus opticus): Besteht aus 1 Million Nervenfasern und einer Hülle, beginnt hinten am Auge im Bereich der sogenannten Papille, zieht durch die Augenhöhle, verläßt sie durch einen Knochenkanal hinten in der Augenhöhle und zieht dann zum Sehzentrum im Gehirn und gibt die Sehinformationen aus der Netzhaut weiter. Aufgrund der vielen Einzelfasern ist es unmöglich einen unfalbedingt durchtrennten Sehnerv wieder fundktionsfähig operativ anszuschließen. Da er direkt aus dem Gehirn entspringt, ist er einer der sogenannten Hirnnerven. Wird er durch Tumore, Blutungen, Gifte, Entzündungen, Erkrankungen oder Verletzungen beschädigt kommt es zu charakteristischen Ausfällen des Gesichtsfeldes, d.h. in irgendeine Richtung sieht man nichts mehr oder gar zu teilweiser oder völliger Blindheit. Seine Mündung in das Auge nennt man Sehnervenkopf oder Papille. Bei der Netzhautuntersuchung ist sie gut zu erkennen. Da dies der einzige Teil des Sehnervs ist, den man optisch betrachten kann, leitet man aus den farblichen und Formveränderungen viele seiner Krankheiten ab. Ein typisches Beispiel ist der Grüne Star. Um diese Formveränderungen medizinisch genau zu analysieren verwendet man das HRT oder das OCT. An der Stelle der Papille liegt keine funktionstüchtige Netzhaut vor und man kann an dieser Stelle deswegen auch nichts sehen. Man spricht deshalb vom “ Blinden Fleck”. Da das Gehirn aber die Bilder beider Augen übereinander legt, und sich so sehende und nichtsehende Bereiche überlagern, fällt diese Stelle im Alltag nicht auf. Mittels eines Tests kann man die blinde Stelle aber nachweisen. Auf dem Netzhautbild kann man die Papille gut erkennen. Den Verlauf des Sehnerven in der Augenhöhle kann man nur mittels Ultraschall oder Computer- bzw. Kernspin-Tomographie beurteilen.
Sehzentrum: Im Hinterkopf liegt der Teil des Gehirns, der die ganzen Sehinformationen bearbeitet. Hier wird versucht aus all den bunten Flecken ein sinnvolles Bild zu machen. Manchmal übertreibt es das Gehirn etwas und es kommt zu den sogenannten optischen Täuschungen. Auch hier kann durch Hirnschlag bzw. Schlaganfall und Tumore (dauerhaft) oder aber z.B. durch Migräne (vorübergehend) ein Teil des Sehens verändert werden oder verloren gehen.
Die zugehörigen Schemata finden Sie in groß auf der Seite: Aufbau des Auges
(Stand 18.02.2026)
