Erkrankungen der Hornhaut:
Auf dieser Seite: Was ist die Hornhaut und was für Veränderungen und Erkrankungen können sie betreffen. Welche Therapien gibt es, unter besonderer Berücksichtigung von Hornhautverpflanzungen.
Was ist die Hornhaut ?
Die Hornhaut ist das klare Fenster des Auges. Durch sie fällt das Licht ins Auge. Sie formt vor der Regenbogenhaut (Iris) und der Pupille eine klare Kuppel (s. Bild unten und Skizze unter Aufbau des Auges). Zusammen mit der Augenlinse bildet sie das optische System, das das Bild der Umwelt auf der Netzhaut scharf abbildet. Sozusagen das Objektiv der "Photokamera Auge". Dies bedeutet zum Einen, daß man durch operative Veränderungen an der Hornhaut Sehfehler korrigieren kann (s. Operation von Sehfehlern) und zum Anderen, daß krankhafte Veränderungen in diesem Bereich das Sehen stark beeinträchtigen können.
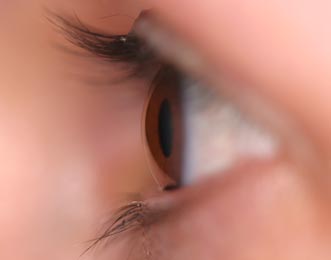
Die Hornhaut hat mehrere Schichten. Besonders bedeutsam für die Klarheit ist die innerste Schicht (Endothel), da diese Schicht die Hornhaut entwässert und dadurch klar hält. Die Intaktheit der äußeren Schicht (Epithel) schützt vor Infektionen und sorgt in Zusammenarbeit mit einem ideal zusammengesetzten Tränenfilm (s.a. Trockenes Auge) für eine spiegelglatte und damit optisch ideale Oberfläche.
Wie machen sich Hornhauterkrankungen bemerkbar ?
Ein ganz eindeutiges Symptom gibt es leider nicht. Das häufigste Symptom ist eine Sehverschlechterung, da die Hornhaut bei den meisten Hornhauterkrankungen eintrübt.
- Bei Verletzungen und Fremdkörpern hat man meist starke Schmerzen, da die Hornhaut die Region mit den meisten sensiblen Nerven pro Quadratmillimeter im gesamten Körper ist.
- Vor allem bei Entzündungen und Fremdkörpern kommt es zu Rötungen der umgebenden Bindehaut (Bild siehe unten).
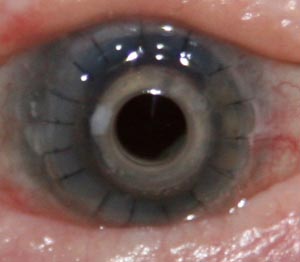
- Bei Schäden der Hornhaut durch Oberflächenerkrankungen wie ein Geschwür oder Veränderungen in der Hornhaut, kommt es zu Trübungen der an sich klaren Hornhaut.
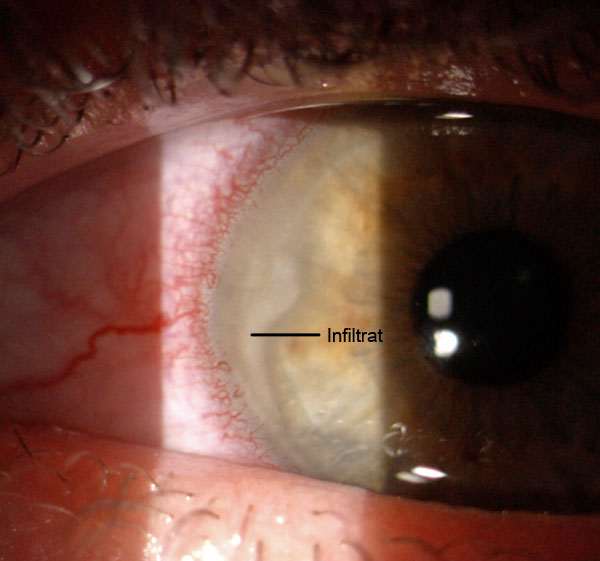
Weißliche entzündliche Einlagerung (Infiltrat) in der Hornhaut im Spaltlampenphoto. Typisch für Hornhauterkrankungen ist, das das Maximum der Rötung am Rande der Hornhaut ist, da hier die Durchblutung steigen muss, damit Reparaturzellen in die Hornhaut in Richtung des Schadens wandern können. Bei reinen Bindehautentzündungen ist die gesamte Bindehaut meist gleich rot.
Was ist denn, wenn die Hornhaut nicht mehr klar ist ?
Wird sie durch Krankheiten (s. unten) wie z.B. Entzündungen oder durch Narbenbildung nach Verletzungen, weniger durchsichtig, - d.h. liegt eine Hornhauttrübung vor - ist das Sehen evtl. sogar bis zur Blindheit eingeschränkt. Der Patient merkt, daß das Sehen milchig und nicht klar ist. Bei einer Hornhautschwellung, dem Hornhautödem kommt es auch zu starker Blendempfindlichkeit. In Frühstadien helfen hier evtl. entquellende Augentropfen. Generell sollte natürlich wenn möglich eine Behandlung der vorliegenden Krankheit erfolgen.
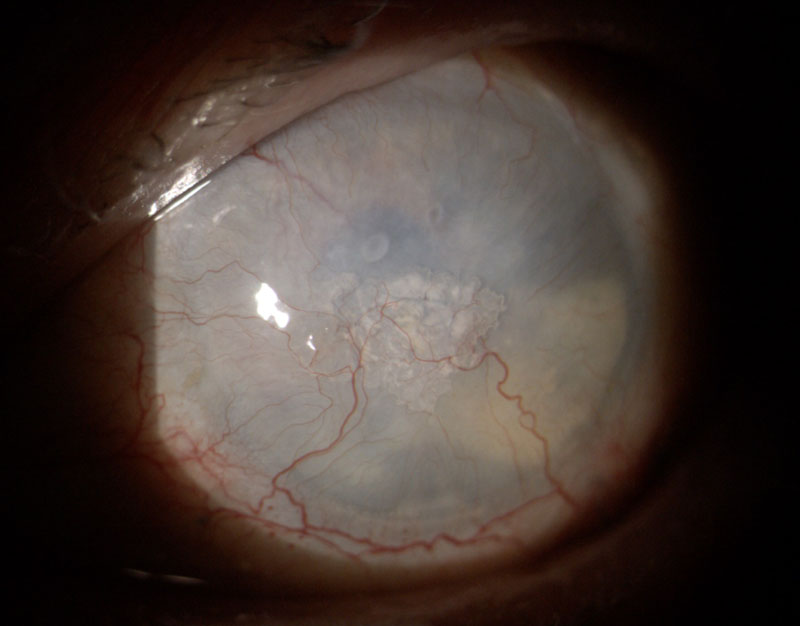
Oben komplett eingetrübte Hornhaut im Bild
Ist die Trübung jedoch dauerhaft, nicht therapierbar und stark seheinschränkend, kann die Hornhaut durch kreisrundes Herausschneiden der trüben Hornhaut und Einsetzen der klaren Hornhaut eines Toten, der sogenannten Hornhauttransplantation (= Hornhautverpflanzung = Keratoplastik), ersetzt werden.
Die Hornhautverpflanzung
Schon vor 1900 gab es vereinzelte Experimente mit Hornhautverpflanzungen. Die erste Hornhautverpflanzung bei einem Menschen nach heutigem Standard (perforierende Keratoplastik), bei der das Transplantat mehr als ein Jahr lang klar blieb, führte der Wiener Augenarzt Eduard Zirm 1905 durch. Heute ist die Keratoplastik das älteste, erfolgreichste und weltweit häufigste Verfahren einer operativen Gewebeverpflanzung geworden und ein Transplantat hält im Schnitt 20 Jahre oder mehr. Die erste Hornhautverpflanzung überhaupt, fand übrigens bei einem Kaninchen 1824 durch Franz Reisinger statt.
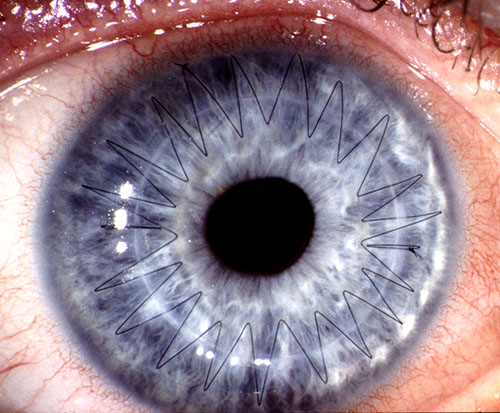
Im unteren Bild aus der Bilddatenbank des Berufsverbandes der Augenärzte sehen Sie eine solche eingenähte Hornhaut mit den noch liegenden Fäden, die erst nach einem Jahr entfernt werden und erst dann wird die entgültige Sehschärfe erreicht. Leider beträgt sie selten 100%, da die Fäden und die Narbenbildung die Hornhaut irregulär verformen (irregulärer Astigmatismus). Oft muß man mit einer Sehschärfe von 30 bis 40% schon zufrieden sein. +Ergänzende Operationen können zur Verbesserung der Sehschärfe notwendig werden. In einem geringen Prozentsatz wird diese fremde Hornhaut leider vom Körper als fremd erkannt und abgestoßen, dann muß eine erneute Hornhautverpflanzung stattfinden, denn das Ergebnis einer Abstoßung ist eine erneute Eintrübung der Hornhaut.
Bei Hornhautverpflanzungen müssen zur Nachbehandung übrigens nur Augentropfen genommen werden. Dies ist ein erfreulicher Unterschied zu anderen Organverpflanzungen, bei denen lebenslang recht nebenwirkungsreiche Medikamente (Zytostatika) in Tablettenform verwendet werden müssen. Es ist daher auch die häufigste Organtransplantation in Deutschland. Jährlich werden bei uns im Durchschnitt 9000 Hornhäute verpflanzt aber im Mittel 7.000 Patienten warten auf eine Hornhaut. Leider gibt es zu wenige, die sich zur Spende bereit erklären, so daß in der Regel eine Wartezeit bis zur Hornhautverpflanzung besteht. Dies ist einer der Gründe, warum 1500 bis 2000 Hornhäute pro Jahr aus dem Ausland (meist USA) zugekauft werden.
Zum Thema Organverpflanzung generell muß man leider aber auch sagen, daß häufig organisatorische Gründe die Nutzung von Organen verhindern. Denn einerseits hat angeblich 25% der Bevölkerung einen Organspenderausweis aber es konnten im Jahre 2009 z.B. nur 2772 Nieren in Deutschland verpflanzt werden und 8000 Patienten warten 4-8 Jahre auf eine Spenderniere. Durch neuere EU-Regelungen konnten in der ersten Hälfte 2010 in Deutschland z.B. 1600 Transplantate nicht verwendet werden. Zahlen aus 2015 zur Häufigkeit von Organverpflanzungen in Deutschland: 283 Herzen, 846 Lebern und 6055 Hornhäute. Hornhautverpflanzungen Stand 2022: 9277 Verpflanzungen, 5060 auf Warteliste. Die Spendenbereitschaft für Hornhäute geht derzeit sogar eher zurück. Hier wird entgegengearbeitet indem mit neueren Techniken (z.B. DEMEK s.u.) z.B. eine Hornhaut für 2 Empfänger verwendet werden kann oder künstliche Hornhäute verwendet werden.
Je nach Dringlichkeit (Schmerzen z.B.) und auch regional unterschiedlich beträgt die Wartezeit auf einer Spenderhornhaut im günstigsten Fall 1-2 Monate und in der Regel 6 Monate. Ein Transplantat hält durchschnittlich zwanzig bis dreißig Jahre. Bei weniger als fünf Prozent der Transplantierten kommt es – abhängig von der eingesetzten Operationstechnik und der Ausgangssituation – innerhalb der ersten zwei Jahre zu einer Abstoßungsreaktion, d.h. die Hornhaut trübt wieder ein, weil der Körper sie als fremd empfindet. Bei Hochrisikopatienten (mehrfach voroperiert) kann es aber bis zu 75% der Fälle betreffen. Bei Abstoßungsneigung muß eine “typisierte Hornhaut” (Vor Op Labortest auf Verträglichkeit des Transplantats) eingepflanzt werden. Dies bedeutet dann, daß es mindestens 6 bis 12 Monate dauert, bis die passende Hornhaut gefunden ist.
Gesammelt, gelagert und aufbereitet werden Hornhäute in sogenannten Hornhautbanken. Davon gibt es 27 (Stand 2018) in Deutschland, die meist an Universitätskliniken beheimatet sind.
Die Hornhautverpflanzung ist die älteste aller beim Menschen durchgeführten Organverpflanzungen. Die Augenhornhaut kann bis zu 72 Stunden nach dem endgültigen Kreislaufstillstand entnommen werden. Es muß allerdings innerhalb von 24 Stunden nach dem Tod Blut entnommen werden, um ansteckende Krankheiten auszuschließen, denn eine Hornhaut ist nicht komplett sterilisierbar. Auch muß die Hornhaut gesund und leistungsfähig sein. Bei bis zu 43 Prozent der entnommenen Hornhäute stellt sich heraus, daß sie wegen mangelnder Vitalität nicht verwendbar sind.
Auch falls eine Aufbahrung des Verstorbenen gewünscht wird, stellt die Entnahme kosmetisch kein Hindernis dar, da sie - im Rahmen einer Operation durch einen Augenarzt - durch eine äußerlich nicht unterscheidbare Glasprothese ersetzt wird. Als Spender sind nahezu alle Verstorbenen zwischen 10 und 85 geeignet. Ein Organspendeaqusweis des Verstorbenen oder eine Einwilligung der Hinterbliebenen ist die Voraussetzung zur Spende. Und: Es kann gleich zwei Empfängern geholfen werden !
Leider empfinden viele Menschen die Spende der Augenhornhaut als sensibler als die Spende von anderen Gewebearten, insbesondere wenn sie die Entscheidung für ein verstorbenes Familienmitglied treffen müssen, der keine Patientenverfügung hinterlassen hat. Dies liegt unter anderem auch daran, dass die Augen im Vergleich zu anderen Körperorganen im engen Zusammenhang mit der Persönlichkeit einer Person gesehen werden und starke psychologisch bedingte Assoziationen beinhalten. Derzeit wird an einer Widerspruchslösung gearbeitet, die bedeutet, daß jeder der nicht ausdrücklich zu Lebzeiten widersprochen hat, als Organspender in Frage kommt. Die Verabschiedung im Bundestag steht noch aus und selbst wenn es gelingt, dauert es noch bis 2027, bis die Regelung greift.
Mit der Unterstützung der Deutschen Gesellschaft für Gewebetransplantationen (DGFG) hat Lenstore eine Studie zur allgemeinen Spendebereitschaft und Versorgung von Gewebearten in Deutschland durchgeführt. Dabei lag der spezielle Fokus auf der Spende von Augenhornhäuten. In der Umfrage wurden über 2000 deutsche Bürgern zu ihrer Einstellungen und ihrem Wissen zur Thematik von Organ- und Gewebespenden befragt.
Die Umfrageergebnisse wurden u.a. auf Altersgruppen, Bundesländer und Religionen aufgegliedert, um einen noch detaillierteren Einblick zur Einstellung der Deutschen zu Augenhornhautspenden zu ermöglichen.
Gibt es Alternativen zur kompletten Ersetzung der Hornhaut ?
Derzeit laufen erste Versuche mit einer künstlichen Hornhaut (Keratoprothese). Unten im Bild, die erste in Deutschland implantierte Prothese dieser Art. Dies ist jedoch für die generelle Anwendung noch Zukunftsmusik und hat auch optisch starke Grenzen.
Während das komplette Herausschneiden der Hornhaut im Zentrum bisher die einzige Methode der Hornhautverpflanzung war, die sogenannte “perforierende Keratoplastik”, wird seit einiger Zeit in ausgewählten Fällen auch eine Entfernung nur bestimmter Schichten der Hornhaut, die sogenannte “lamelläre Keratoplastik” durchgeführt. Technisch deutlich schwieriger aber deutlich risikoärmer für das Auge, bleiben so - bei Erkrankung von einzelnen Schichten der Hornhaut - noch intakte Teile der Hornhaut erhalten und die befürchtete Abstoßungsreaktion des Körpers gegen das fremde Gewebe bleibt in der Regel aus. Ein weiterer Vorteil ist, daß die starken Hornhautverkrümmungen, die nach einem kompletten Austausch der Hornhaut auftreten und die das mögliche Sehvermögen nach der Hornhautverpflanzung stark beeinträchtigen können, hier nicht vorkommen und Sehschärfen von 100% möglich sind.
Näheres zu der schichtweisen Ersetzung der Hornhaut, siehe unten, unter Punkt 2, über die DMEK oder DALK, zwei Arten der lamellären (schichtweisen) Keratoplastik. In 2020 waren in Deutschland übrigens mehr als die Hälfte der durchführten 7000 Hornhauttransplantationen lamelläre Keratoplastiken und in 2021 war der Anteil der perforierenden, also kompletten Hornhautverpflanzung sogar auf 32% gefallen. Ein weiterer Vorteil dieser Verfahren ist, daß man eine Spenderhornhaut teilen (Split-Cornea-Technik) und so die Innen- und die Aussenschicht für verschiedene Patienten verwenden kann.
Ist nur die oberste Schicht (Epithel) verändert, braucht keine Verpflanzung vorgenommen zu werden, sondern diese wird einfach mit dem Laser (Phototherapeutische Keratektomie = PTK) oder mechanisch abgetragen und die Wunde heilt wieder zu (s.a. z.B. unter Druckschmerzen am Auge: Hornhauterosionen). Geeignet ist dies z.B. bei unebener Hornhaut, zur Verbesserung des Kontaktlinsensitzes und bei oberflächlichen Kalkeinlagerungen (s.unten unter Punkt 1: "Bandkeratopathie").
Für den Innenschichtaustausch der Hornhaut gibt es übrigens inzwischen eine künstliche innere Hornhautlamelle (EndoArt), die die trübe Innenschicht zumindest für eine Zeit ersetzen kann.
Relativ neu und in Europa noch nicht angewendet, ist die Allogene Zelltherapie. Hierbei werden gesunde Endothelzellen (die Zellen der innersten Schicht der Hornhaut) aus einer gespendeten Hornhaut entnommen und im Labor vermehrt. Dann werden sie in das Auge gespritzt und ersetzen die beschädigten Zellen der Innenschicht. Aus einer gesunden Hornhaut können so Zellen für 100 Behandlungen gewonnen werden. Angewendet wird dieses Verfahren vor allem in Japan, da aufgrund der dort anderen Anatomie der Augen, die sogenannte DMEK (Innenschichtaustausch s.u.) technisch sehr schwer ist.
Die Entscheidung welches Verfahren jeweils am erfolgversprechendsten ist und die technisch routinierte Durchführung, erfordert einen in der Hornhautchirurgie erfahrenen Spezialisten und eine entsprechende Geräteausstattung, denn die schichtweisen Entfernungen sind in der Regel nur mit Lasertechnologie optimal umzusetzen.
Informationen zur Hornhautverpflanzung im Internet:
finden Sie z.B. unter Hornhautbank Muenchen
Was sind die Ursachen von Trübungen der Hornhaut ?
Als häufigste Ursachen einer Hornhautrübung unterscheidet man:
-
Hornhautdegenerationen (altersbedingte Hornhautveränderungen oder nach Verletzung oder Erkrankung, näheres s.u.)
-
Hornhautdystrophien (angeborene und meist vererbliche “Fehlkonstruktionen” der Hornhaut, s.u.)
-
Entzündungen der Hornhaut (Keratitis) selbst, wie z.B. durch Herpes (s. unten auf der Seite und unter Rotes Auge) oder andere Viren bzw. Bakterien und Pilzen, sowie als Folgeerscheinung im Rahmen von Entzündungen des äußeren Auges (s. Bindehauterkrankungen).
-
Verletzungen z.B. durch spitze Gegenstände (vergleiche Notfälle und Druckschmerzen am Auge)
-
Verätzungen durch Säuren und Laugen (s. Notfälle am Auge).
-
Einlagerungen durch Medikamente (z.B. Amiodaron, Tamoxifen etc.) s. Bild unten
-
Wundheilungsstörungen der Hornhautoberfläche durch Schädigungen ihres Stoffwechsels (neurotrophe Keratopathie, Limbusstammzelleninsuffizienz etc.)
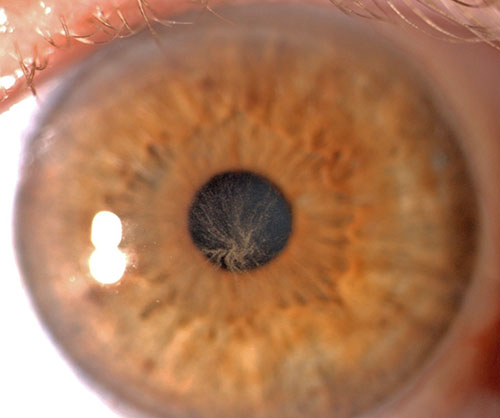
Bei der Gabe von Amiodaron, einem Mittel gegen Herzrhythmusstörungen, kann es zur Einlagerung von Kristallen in der Hornhaut kommen. Hier sieht man vor der schwarzen Pupille die bräunlichen Veränderungen. Man nennt eine solche Hornhaut: Cornea verticillata. Die Sehschärfe wird dadurch nur mäßig vermindert.
1. Was versteht man unter Hornhautdegeneration ?
Dies sind nicht angeborenen Veränderungen der Hornhaut im Alter, bzw. nach Hornhauterkrankungen oder -verletzungen, durch die die Hornhaut ihre klare Struktur verliert. Ein Beispiel ist die Bandkeratopathie (Bild s.u.), bei der es zu bandförmigen Kalkeinlagerungen in der Hornhautoberfläche kommt. Ursache sind langwährende Augenerkrankungen und bestimmte Allgemeinerkrankungen. Das Kalk ist durch Abschaben oder mittels Laser entfernbar und damit - bei sonst intaktem Auge - eine deutliche Steigerung des Sehvermögens möglich.
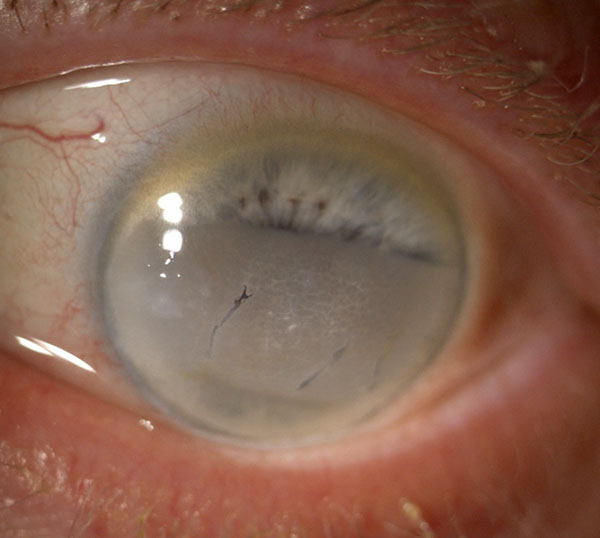
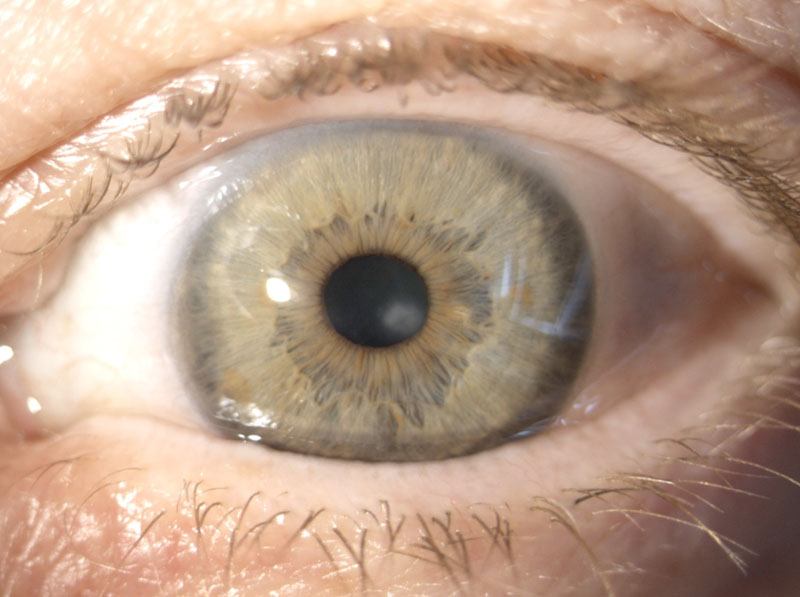
Eine gar nicht mal so seltene Veränderung, die den Betroffenen Sorgen bereitet und deren Bezeichnung sie als unzutreffend bis beleidigend empfinden, ist der “Greisenring” auch “Arcus senilis” oder Gerontoxon genannt (unten im Bild).
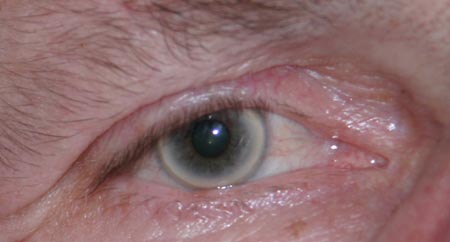
Es handelt sich hier um eine harmlose nicht krankhafte Veränderung ohne große Aussagekraft. Sozusagen nur ein dekoratives Problem. Hier lagert sich aus unerfindlichen Gründen Fett (ein weiterer Name lautet daher “Arcus lipoides cornae”), bzw. genauer gesagt Cholesterin, in die Randbereiche der Hornhaut ein. So entsteht ein bis zu 3 mm breiter gelbweisser Ring. Man kann es nicht ändern oder aufhalten und die Ursache ist unklar. Es passiert bei Manchen einfach. Tritt dieser Ring im jüngeren oder mittleren Alter bereits auf (Arcus juvenilis oder präsenilis) sollte man den Cholesterinspiegel und den Blutzuckerspiegel im Blut überprüfen.
Häufig sind auch sogenannte Randdegenerationen, bei denen sich die Hornhaut im äußeren Bereich einfach verdünnt. Von weitem kann dies ähnlich aussehen wie der Greisenring, ist jedoch nicht so gleichmäßig rundherum wie dieser. Die Randdegenerationen verlaufen meist beschwerdefrei.
Viel problematischer ist die Neurotrophe Keratopathie. Hier findet sich ein oberflächlicher Defekt (“Geschwür” = Ulcus) der Hornhaut, der zwar durch Trübung das Sehen einschränkt aber sonst aufgrund herabgesetzter Hornhautempfindlichkeit wenig Schmerzen bereitet. Hier wurde durch Erkrankungen oder Operationen der sensible Gesichtsnerv (Trigeminus) beschädigt und als Folge ist die Ernährung der Hornhaut eingeschränkt und sie heilt schlecht bis gar nicht.
2. Was versteht man unter Hornhautdystrophien ?
Dies sind angeborene Veränderungen, die nach einem bestimmten Schema (meist autosomal-dominant) vererbt werden . Man unterscheidet sie nach der Hauptschicht in der Hornhaut in der sie auftreten.
Ein häufiges Beispiel ist die sogenannte bröckelige Dystrophie mitten in der Hornhaut (im Stroma). Viele kleine weißliche punkt- und strichförmige Trübungen beeinträchtigen das Sehvermögen. Ursache ist ein Defekt im Chromosom 5. Zur Entfernung kann man eine PTK (s.o.) durchführen wenn ein mehr oberflächlicher Befall vorliegt. Wenn die Veränderungen auch tiefer in der Hornhaut sitzen kann nur eine Hornhautverpflanzung helfen. Allerdings kann die Veränderung in der neuen Hornhaut erneut auftreten !
Die sogenannte Fuchs-Endotheldystrophie ist auch vererbt. Es kommt hier zu einer zunehmende Wassereinlagerung (Ödem) der Hornhaut, weil die Innenschicht der Hornhaut (Endothelzellen) beschädigt ist bzw. ihre Leistungsfähigkeit nachlässt und sie nicht mehr genug Flüssigkeit aus der Hornhaut herauspumpt. Folge ist eine milchige Trübung der Hornhaut. Subjektiv merkt der Patient in den frühen Stadien zunächst eine vermehrte Blendungsempfindlichkeit. Die später auftretende Hornhautschwellung (Hornhautödem) führt zu einer morgendlichen verstärkten Kurzsichtigkeit und zu Sehschärfenminderung und Wahrnehmung von Lichtringen (Halos) um Lampen. Der Befund bessert sich im Tagesverlauf durch Austrocknung. Manche empfehlen daher einen Fön zur Austrocknung. Augendrucksenkung hilft auch manchmal. Brillen sollten bei diesen Patienten aufgrund der morgendlichen Schwellungen der Hornhaut erst nachmittags angepasst werden.
Ist die Sehbeeinträchtigung zu stark, hilft nur entweder ein Austausch einer Innenschicht der Hornhaut (Descemetmembran-Transplantation = DMEK) oder der ganzen Hornhautdicke (perforierende Keratoplastik). Vorteil des seit 2006 sehr erfolgreichen Schichtaustausches der Hornhaut ist die weitaus schnellere Heilung mit entsprechend früherem guten Sehvermögen, sowie geringen Abstossungsreaktionen und geringerem Risiko für das Auge (Blutungen). So wurde er für diese Erkrankung zum Goldstandard der Therapie. In 2021 waren 98,3% der Hornhautverpflanzungen in Deutschland eine DMEK. Leider stehen nicht genug Spenderhornhäute zur Verfügung, so daß teilweise alternative Verfahren wie z.B. ein künstlicher Ersatz der Hornhautinnenseite (Endothelersatz), genannt "Künstliches Endotheliales Implantat - EndoArt", eingesetzt werden. Es reduziert den Einstrom von Kammerwasser in die Hornhaut und vermindert dadurch die Hornhautschwellung (Hornhautödem) mit entsprechender Trübung. Genauso gut wie ein lebendes Implantat wirkt es allerdings nicht.
Die Frühform dieser Erkrankung nennt man Cornea guttata. Hier liegt noch kein Ödem vor aber das Sehen ist durch die wellige Veränderung der Hornhautinnenschicht eingeschränkt. Eine Brille kann keine Verbesserung mehr bringen. Diese veränderte Hornhautschicht sieht an der Spaltlampe wie gehämmertes Metall aus. Zusammen mit dem Keratokonus (s.u.) ist diese Dystrophie der häufigste Grund für eine Hornhautverpflanzung.
Im Rahmen der Grauen-Star-Operation muß man bei Vorliegen einer Endotheldystrophie sehr schonend vorgehen, da die Hornhaut sich evt. sonst nicht von der operativen Belastung erholt, dauerhaft eintrübt und die Entfernung der Linse dann eher zu einer Verschlechterung als zu einer Verbesserung des Sehvermögens führt. Dann muß später doch eine DMEK durchgeführt werden oder evt. gleich alles auf einmal, d.h. eine Grauer-Star-Operation mit Verpflanzung von Hornhaut (Triple-DMEK).
2a Was versteht man unter formverändernden Hornhautdystrophien ?
Im Gegensatz zur erworbenen Hornhautverkrümmung durch Narben nach Verletzungen, ist die weitverbreitete gleichbleibende Hornhautverkrümmung (Astigmatismus) bereits angeboren und in der Regel vererbt. Die Hornhaut ist hier nicht kugelrund, sonder leicht oval verformt und dies muß durch Sehhilfen ausgeglichen werden.
Bei der angeborenen Neigung zum Keratokonus kommt es im Laufe des Lebens zu einer fortschreitenden unregelmäßigen bis kegelförmigen Vorwölbung und Verdünnung der Hornhaut im Bereich der Kegelspitze. Diese kegelförmige Vorwölbung der Hornhaut hat der Krankheit auch ihren Namen gegeben. "Kerato“ leitet sich vom griechischen Begriff kéras (= Horn) ab und „Konus“ kommt aus dem Lateinischen und bedeutet „Kegel“. Die Augenkrankheit wird auch schon mal Hornhautkegel genannt.
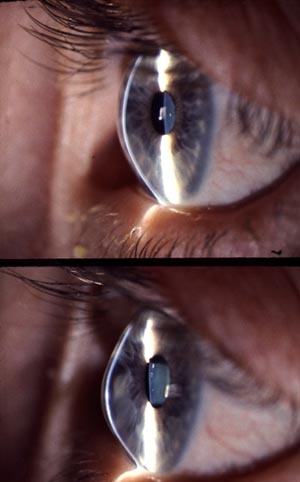
Auf dem oberen Bild zunächst noch regelrechte Hornhaut beim Blick von der Seite und auf dem unteren Bild in der Mitte vorgewölbte Hornhaut beim gleichen Patienten im späteren Stadium. Bild entnommen dem Bildarchiv des Berufsverbandes der Augenärzte).
Die Erkrankung beginnt meist in der Pubertät und geht bis ca. zum 40. Lebensjahr, um dann zu stagnieren und betrifft in der Regel beide Augen aber nicht gleich stark. Häufig ist sie mit anderen Allgemeinkrankheiten (z.B. Atopie -> eine ausgeprägte Allergieneigung vor allem im Hautbereich) vergesellschaftet, kann aber auch vererbt sein. Die zunehmende Verformung ist nur in der Anfangsphase durch immer neue Brillen ausgleichbar und bald können lediglich harte Kontaktlinsen eine Sehverbesserung bewirken. Aufhalten oder bremsen können sie den Prozess aber nicht. Gelegentlich kann bei Problemen mit dem Sitz der Kontaktlinsen, die Hornhaut mittels Laser geglättet (Phototherapeutische Keratektomie, s.o.) werden, indem kleine Knötchen und Narben in der Hornhaut entfernt werden und so der Kontaktlinsensitz verbessert wird. Irgendwann kann man durch die starke Verformung auch keine Kontaktlinsen mehr anpassen. Typisch sind in der Anfangsphase Sehverschlechterungen durch die schnelle Änderungen der Brillenstärke sowie Sehprobleme (Augenschmerzen bei konzentrierter Arbeit) durch die Schwierigkeit des Auges trotz der “welligen” Hornhaut scharf zu stellen. In späten Stadien kann es jedoch zu einer zentralen Hornhauttrübung (s. Bild unten) und Vernarbung und damit zu einem starken Sehabfall kommen, die am Anfang manchmal durch entquellende Augentropfen linderbar ist aber letztendlich eine Hornhautchirurgie unumgänglich macht, um das Sehen wieder zu steigern.
Der kleine weiße Fleck in der Mitte ist eine Trübung in der Hornhaut, die durch Überlastung des Hornhautstoffwechsels, bei massiver zentraler Verformung der Hornhaut durch den Keratokonus, entstanden ist und das Sehen stark einschränkt.
12-20% der vom Keratokonus Betroffenen benötigt im weiteren Lebensverlauf eine Hornhautverpflanzung (Keratoplastik). Je nach Befund kommt hier eine durchgreifende (perforierende) d.h. komplette Hornhautverpflanzung (s.oben) oder eine schichtweise (tiefe vordere lamellierende Keratoplastik = Deep Anterior Laemellar Keratoplasty = DALK) Hornhautverpflanzung in Frage. Bei letzterer wird nur der vordere Teil der Hornhaut ausgetauscht und der hintere belassen. Dies ist deutlich risikoärmer für das Auge und das Risiko einer Abstoßung des Transplantats ist im Gegensatz zum kompletten Austausch viel geringer. In Frage kommt es natürlich nur, wenn die hinteren Schichten der Hornhaut noch nicht betroffen sind.
Verschiedene Verfahren sollen die Notwendigkeit einer Hornhautverpflanzung beim Keratokonus herauszögern:
Ein seit 20 Jahren bekanntes aber erst in den letzten Jahren weiter verbreitetes Verfahren ist ie sogenannte Kollagenvernetzung (Kollagen-Crosslinking) zur Stabilisierung der Hornhaut. Hierbei wird die Instabilität der Hornhaut, die zu der fortschreitenden “Ausbeulung” führt, gebremst, indem die elastischen Kollagenfasern in der Hornhaut nach Gabe bestimmter Tropfen (Riboflavin) und Bestrahlung mit UV-A-Licht zusätzlich “verschweißt” werden und so die “Steifigkeit” der Hornhaut erhöht wird. Dies wird in Anfangsstadien bei noch gutem Sehen und dazu schnellem Fortschreiten des Keratokonus durchgeführt und soll eine weitere Verschlechterung verhindern oder wenigstens bremsen. Spätstadien, wenn die Kontaktlinse schon nicht mehr hält und das Sehen schon deutlich verschlechtert ist, sind nicht mehr geeignet. Nach 6 Monaten nimmt die Hornhautverkrümmung ab und nach 12 Monaten ist die Sehschärfe evtl. besser als vor der Therapie aber insgesamt hält die Sehverbesserung sich in argen Grenzen. Positiv ist nur der Stabilisierungseffekt zu sehen. Ein Standardverfahren bei Keratokonus ist es aber nicht, da auch ernste Komplikationen (Narben, Trübungen, Schäden der Innenschicht, Entzündungen) vorkommen können. Daher sollte es nur angewandt werden, wenn das Fortschreiten des Keratokonus - er MUSS ja nicht weiter zunehmen - nachgewiesen ist. Überschreitet die Änderung gewisse Grenzen wird diese Behandlung inzwischen (wie immer nach langem Zögern) von den Krankenkassen bezahlt. Sie ist aber auf jeden Fall der erste operative Schritt vor einer Hornhautverpflanzung, die die letzte Möglichkeit der Therapie darstellt.
Angewandt werden kann dieses Verfahren auch bei einer Keratektasie. Hier beult sich die Hornhaut örtlich aus, weil sie viel zu dünn ist. Dies kann auch eine Komplikation beim Hornhautlasern (LASIK) sein, wenn an ungeeigneten Augen gelasert wurde. Unterschieden werden muß die Keratektasie vom angeborenen Keratoglobus, bei der die Ausdünnung die ganze Hornhaut betrifft.
Eine weitere Therapiemethode für einen Keratokonus, bei dem - bei noch klarer und nicht zu dünner Hornhaut eines jüngeren Patienten - schon eine deutliche Sehverschlechterung aufgetreten ist und Kontaktlinsen nicht vertragen werden, ist die Einpflanzung von kleinen Kunststoffringen (intrakorneale Ringsegmente) in die Hornhaut. Hierdurch wird die Hornhaut so verformt, d.h. die Hornhautverkrümmung reduziert, daß ein besseres Sehen möglich ist. Ändern sich die Verhältnisse, so daß dieser Effekt nicht mehr positiv wirkt, können sie Kunststoffringe quasi folgenlos wieder entfernt werden. Komplikationsfrei ist dieses Verfahren aber auch nicht und man arbeitet derzeit mit natürlichen, aus menschlicher Hornhaut gewonnenen Ringsegmenten (CAIRS). Längerfristige Erfahrungen liegen aber noch nicht vor.
Eine sehr gute private Homepage (www.keralens.de) befaßt sich mit dem Keratokonus und Kontaktlinsen. Hier finden sich auch weitere Links.
Vor der Durchführung solcher Operationen muß in der Regel eine genaue Diagnostik der Hornhautform und -dicke vorgenommen werden. Hierunter zählen z.B. die Hornhauttopographie und -tomographie.
3. Was für Entzündungen der Hornhaut gibt es und was sind die Folgen ?
Eine Entzündung der Hornhaut wird mit dem Fachausdruck Keratitis gennant. Sie kann durch Bakterien, Pilze und Viren hervorgerufen werden. Je nach Aggressivität des Erregers kann die Oberfläche aufbrechen und es entsteht ein Geschwür (Hornhautulcus) wie unten im Bild.
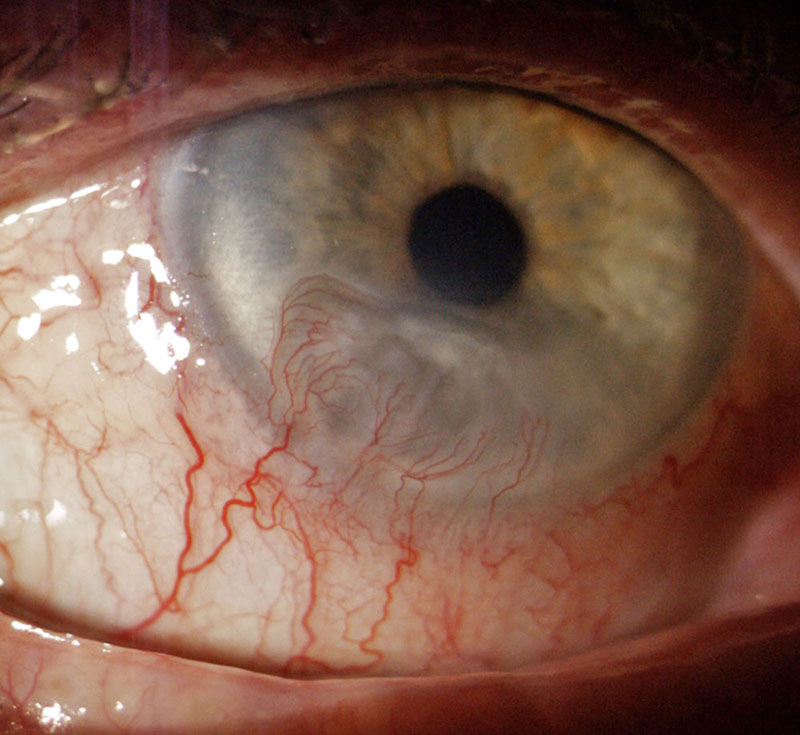
Das Auge versucht im obigen Bild den Defekt der Hornhautoberfläche durch Einwachsen von Blutgefäßen zu reparieren. Endergebnis wird eine trübe Narbe sein.
Folge des Geschwürs ist entweder eine Narbe mit Sehverschlechterung nach der Abheilung oder die Eröffnung des Auges, wenn die Hornhaut von den Bakterien komplett "durchwandert" wird (Hornhautperforation). Bei letzterem ist das Auge häufig nicht mehr zu retten. Aufgrund dieser Gefahren ist eine Keratitis regelmäßig zu überwachen und intensiv zu behandeln. Meist reichen hierfür Augentropfen und -Salben. Besonders gefährdet für eine Keratitis sind Patienten mit örtlich oder generell herabgesetztem Immunsystem und nach längerer Gabe von örtlichen Kortisonpräparaten.
Kontaktlinsenträger können sowohl durch zu intensives Tragen der Linsen (Over-wear-Syndrom), mit Keimen besiedelten Kontaktlinsenbehältern oder Kontaktlinsenflüssigkeiten, als auch durch ein leichteres Eindringen von Bakterien in die Oberfläche, Schäden erleiden. Unter - vor allem schlecht sitzenden - Kontaktlinsen, ist die Hornhaut bei weitem nicht so vital und die Oberfläche (Epithel) häufig nicht intakt. Die Hälfte der durch Bakterien bedingten Hornhautinfektionen treten im Zusammenhang mit Kontaktlinsen auf und damit sind Kontaktlinsen das bei weitem größte Risiko für eine bakterielle Hornhautentzündung !
Eine andere häufige Entzündungsursache der Augenoberfläche ist das Herpesvirus. Leider verläuft die Herpesinfektion der Hornhaut häufig - abgesehen von der Rötung der Bindehaut - mit relativ geringen Beschwerden und erst im fortgeschrittenen Stadium, mit nicht mehr wieder gut zu machenden Seheinschränkungen, kommt der Patient zum Augenarzt. Dies ist einer der Gründe, dass ein Rotes Auge - welches nicht innerhalb weniger Tage besser wird - in augenärztliche Behandlung gehört. Die Behandlung des Hornhautherpes ist leider immer sehr langwierig und erfordert viel Geduld vom Patienten, da häufig kontrolliert werden muß. Näheres siehe unter Auge und Herpes.
Einige Bindehauterkrankungen greifen auf die Hornhaut über. Sind Hornhaut und Bindehaut entzündet spricht man von Keratokonjunktivitis. Typisch ist das z.B. bei bestimmten Allergien (Keratokonjunktivitis vernalis) aber auch beim trockenen Auge (Keratokonjunktivitis sicca).
Entzündungen der Hornhaut können auch durch Chemikalien, Bestrahlungen oder UV-Licht (Photokeratitis) auftreten. Keine richtige Erkrankung, sondern mehr ein vorübergehender Schaden der Hornhaut, ist die “Schneeblindheit” oder “Verblitzung”. Hier tritt durch intensive UV-Strahlung beim Schweißen (“Schweißbrand”) oder durch Reflektion der Sonne in einer hellen Schneelandschaft eine Entzündung der Hornhautoberfläche auf, die mit einigen Stunden Verzögerung zu starken Schmerzen, geschwollener Bindehaut, vorübergehender Sehminderung und Tränen führt. Sie heilt meist innerhalb 8-12 Stunden spontan wieder ab. Kühlen, pflegende und schmierende Augentropfen und -salben helfen jedoch und erleichtern die Beschwerden (s.a. unter Druckschmerzen am Auge). Wochen bis Monate nach einer Strahlenbehandlung zur Krebstherapie kann eine Strahlenkeratitis auftreten, wenn die Augen im Bestrahlungsbereich lagen.
Bei sehr trockener Umgebung und einem schlechten Tränenfilm kann es auch zu Austrocknungsschäden mit Trübungen und Entzündungen der Hornhautoberfläche und daraus folgenden Sehverschlechterungen kommen. Bezüglich austrocknender Faktoren siehe auch im Kapitel über die Bedeutung der Luftfeuchtigkeit für die Augen.
4. Wie beinträchtigen Verletzungen die Hornhaut ?
Verletzungen, die tiefer als die oberflächliche Schicht der Hornhaut (Epithel) gehen, ziehen immer Narben nach sich. Da Hornhautnarben weißlich trübe sind, schränken sie das Sehvermögen ein. Ist die Narbenbildung kräftiger wird die Hornhaut verformt und es entsteht eine Hornhautverkrümmung, die das Sehen noch weiter einschränkt.
Verletzungen, die nur zur Ablederung der Oberflächenschicht (Hornhauterosion = Erosio cornae) führen, können narbenfrei nach 2-3 Tagen wieder verheilen. Die ursprünglich starken Schmerzen sind dann wieder weg. Wächst die oberflächliche Schicht jedoch nicht wieder richtig fest, kann es zu wiederkehrenden Schmerzen durch ein sich immer wieder öffnendes Hornhautepithel kommen. Näheres zur Hornhauterosion und zu den rezidivierenden Erosiones unter Druckschmerzen und Auge.
Unter Verletzungen fallen natürlich auch Operationen. Durchgreifende Schnitte wie z.B. bei der Hornhautverpflanzung ziehen immer Narbenreaktionen, Verzerrungen und neue Hornhautverkrümmungen nach sich. Letztere können so stark sein, dass trotz gelungener Hornhautverpflanzung kein gutes Sehen erreicht wird. Ein spezielles Thema sind die Laseroperationen zur Sehfehlerkorrektur. Fast alle Patienten leiden nach einem solchen Eingriff an einem Trockenen Auge – zumindest zeitweise. Dieser Zustand bildet sich zumeist über einen Zeitraum von 6 Monaten oder auch mal länger zurück, bei 18 – 41 % der Patienten besteht das Trockene Auge jedoch fort. Nach einer LASIK-Operation im Speziellen sind von dieser häufigsten Nebenwirkung Patienten wie folgt betroffen:
- 1 Woche postoperativ: 50 – 60 % der Patienten
- 1 Monat postoperativ: 40 – 60 % der Patienten
- 6 Monate postoperativ: 20 – 40 % der Patienten
Bei Frauen und Patienten, die bereits vor dem LASIK-Eingriff an einem Trockenen Auge leiden, ist postoperativ das Risiko für diese Komplikation erhöht. Dem LASIK-induzierten Trockenen Auge liegt hauptsächlich, aber nicht ausschließlich, der Verlust der Hornhautnerven durch das Schneiden des Hornhautscheibchens (Flap) zu Grunde. Mechanisch betrachtet findet folgendes statt: Während des LASIK-Eingriffs werden Hornhautnerven durchtrennt – nach LASIK sind die Nervenfasern zu mehr als 80 % reduziert. So verringert sich die Hornhautsensibilität, es findet eine unzureichende Rückmeldung der Hornhautoberfläche zu Tränendrüsen und Meibomdrüsen statt. Das begünstigt auch eine Abnahme der Lidschlagfrequenz. Insgesamt wird reflektorisch weniger Tränenflüssigkeit abgesondert, ebenso wie schmierenden Muzine und Lipide. Auf die gestörte Funktion der kornealen Nerven folgt das Trockene Auge. Aufgrund der geschädigten Hornhautnerven setzen vielen Patienten postoperativ Nervenschmerzen zu. Nach etwa 6 Monaten kommt es wieder zu einem Nachwachsen der Hornhautnerven, es können aber Jahre vergehen, bis sich regenerative Nervenschleifen wieder vollständig regenerieren – ein präoperativer Zustand wird nicht zwangsläufig erreicht.
5. Was kann man tun, wenn die Hornhaut nicht heilt ?
Liegt ein Hornhautgeschwür vor, dass trotz Behandlung (Schutzkontaktlinsen, Salben etc.) nicht zuheilt, ist dies lästig, langwierig und durch eine mögliche Infektion mit folgender Perforation, d.h. Durchbruch mit Eröffnung des Auges, gefährlich. Eine Möglichkeit, um dies oder den Zwang zu Hornhautverpflanzungen zu vermeiden, ist die Amnionmembrantransplantation. Hierbei wird die innerste Haut einer Fruchtblase, die mit Einverständnis einer Mutter im Rahmen einer Kaiserschnittgeburt gewonnen wird, auf das Auge aufgenäht oder seit 2019 in einen Ring eingespannt (AmnioClip-plus) wie eine Kontaktlinse auf das Auge gelegt. Sie wird vom Körper nicht als fremd erkannt und kann daher nicht abgestossen werden. Sie fördert die Wundheilung und schützt die defekte Hornhaut bis diese geheilt ist. Hierbei kommen ihre narben- und entzündungshemmenden, sowie antibakteriellen Eigenschaften ideal zur Geltung. Sie löst sich nach einigen Wochen selbst auf oder wächst in die Wunde ein. Auch zur Rekonstruktion nach großen Defekten der Bindehaut oder nach Verätzungen der Augenoberfläche ist sie ideal geeignet. Liegt noch kein großer Defekt vor, sondern eher ein allgemeiner nicht heilender Oberflächenschaden (z.B. durch neurotrophe Keratopathie -> s.o. unter 1.), sind evt. Serumaugentropfen hilfreich.
Ein großes Problem stellen auch Verätzungen der Hornhaut dar. Wird der Randbereich der Hornhaut (Limbus) großflächig beschädigt, kommt es zur Limbusinsuffizienz. Da jegliche Regeneration und Heilung von Oberflächenschäden der Hornhaut einen intakten Limbusbereich voraussetzt, heilt diese nicht mehr. Defekte und Geschwüre schließen sich nicht. Der Laie kennt vielleicht das "offene Bein" bei älteren durchblutungsgestörten Patienten, wo ein Wunde auch nicht heilt. Man muss dann Limbusstammzellen vom anderen Auge gewinnen, im Reagenzglas vermehren und im Limbusbereich implantieren.
(Stand 21.12.2025)
